Legionella, quello che c'è da sapere
La Legionella è un grande problema contemporaneo, può causare grandi epidemie in poco tempo. Dove si trova, come rimuoverla, quali i sintomi di cui preoccuparsi?
- Storia della legionella
- Legionella: un batterio sconosciuto
- I primi casi in Italia
- Come si sviluppa la legionellosi
- Legionellosi o febbre di Pontiac?
- Come si debella la Legionella?
- Approfondimenti
Storia della Legionella: Stati uniti – 1965, il primo focolaio conosciuto
La prima epidemia di legionellosi si verificò nel 1965 al St. Elizabeth’s Hospital, un ospedale psichiatrico di Washington DC: 81 pazienti mostrarono i sintomi di una malattia respiratoria e 14 di essi morirono; la sorgente dell’infezione fu attribuita alla polvere proveniente da uno scavo del cortile e trasportata dal vento. Alcuni studi sierologici, condotti 12 anni dopo, permisero di diagnosticare con accuratezza la malattia.
Stati uniti – 1976, l’American Legion
Il 3 agosto 2015 il Washington Post, in un articolo comparso a seguito di un nuovo focolaio nella città di New York, definiva la legionellosi “the greatest epidemiological puzzle of the century” ovvero “il più grande enigma epidemiologico del secolo” in quanto, negli Stati Uniti d’America, la malattia ha da sempre rappresentato una vera sfida per il sistema sanitario del paese.
Nulla sembrò turbare quegli afosi giorni di fine luglio 1976 quando, riuniti al lussuoso Bellevue-Stratford Hotel di Philadelfia (Pennsylvania, Usa), centinaia di appartenenti all’American Legion si incontrarono, sfilarono e frequentarono i cocktail party organizzati durante un raduno, ignari del fatto che la loro banale, innocua e fino al momento anonima “rimpatriata” sarebbe passata alla storia.
Nei giorni successivi accadde qualcosa di veramente incredibile: buona parte dei partecipanti fu colpita dallo stesso corteo di sintomi caratterizzati da febbre alta (fino a 41 °C), tosse secca senza espettorato, dolori toracici, mal di testa, unitamente a tutta quella pletora di sintomi tipica degli episodi simil-influenzali (brividi, dolori articolari e muscolari, astenia, ecc.);
I primi rapporti definirono l’epidemia “esplosiva”, stante il fatto buona parte delle vittime di questa violenta forma di polmonite trovarono repentinamente la morte.
Il locale Dipartimento della Salute dello Stato della Pennsylvania non riuscì a comprendere l’entità del problema, al punto che, come evidenziato dal New York Times, Il Center for Disease Control di Atlanta inviò 20 epidemiologi (nella storia dell’agenzia federale, la più grande squadra di detective mai utilizzata per indagare su un’epidemia) a Philadelphia, dove si unirono alle decine di operatori sanitari statali.
Legionella: un batterio sconosciuto per anni
Nonostante il team di esperti e le accurate indagini, per molto tempo si brancolò nel buio e furono avanzate numerose ipotesi, dalla tesi dell’avvelenamento da nichel (ma poi si scoprì che la contaminazione da metallo proveniva dagli strumenti chirurgici utilizzati per le autopsie) a quella dell’attentato da parte di frange dell’estrema sinistra, bizzarre ipotesi inopportunamente corroborate dalle ansie del popolo americano generate dall’uscita, solo qualche anno prima, del film “Andromeda Strain” (1971) basato sul bestseller di Michael Crichton “Andromeda”, la cui trama descriveva la diffusione su vasta scala di un virus alieno mortale, rientrato nell’atmosfera terrestre con un satellite.
Verso la fine del 1976 però, un avveduto microbiologo del CDC, tal Joseph McDade, ebbe l’intuizione giusta: qualcosa non gli tornava, era ossessionato dal fatto che qualche particolare dovesse essergli sfuggito; tornò quindi a riguardare i vecchi vetrini contenenti tessuto di cavie inoculate con materiale biologico proveniente dalle vittime. Passò minuziosamente al setaccio ogni vetrino, cercando ogni eventuale particolare potesse non essere stato preso nella dovuta considerazione, fino a quando non scorse un minuscolo ammasso di microrganismi a forma di bastoncino, macchiati di rosso dalla sostanza chimica aggiunta ai vetrini per far risaltare i batteri; eccitato dalla scoperta iniziò a ricercare conferme verificando tutti i campioni prelevati dalle vittime, riscontrandone la presenza ovunque. I batteri rilevati non erano allora conosciuti dalla comunità scientifica, cosa che aveva un fondamento, stante il fatto che fino a quell’estate nemmeno la malattia era nota alla scienza.
Uno studio successivo scoprì che i batteri si erano riprodotti nell’acqua di una torre di raffreddamento del sistema di climatizzazione dell’Hotel Bellevue-Stratford. I frequentatori della convention probabilmente avevano inalato piccolissime gocce di acqua contaminate da legionella, situazione che provocò la malattia nei soggetti più anziani o comunque immunocompromessi per altre cause (diabete, ecc.).
In seguito, McDade si rese conto che il patogeno era stato isolato già nel 1947 senza che lo stesso fosse mai stato oggetto di studi più accurati; alla resa dei conti, i contagiati furono 221 e i morti 34.

I primi casi in Italia
In Italia il primo focolaio epidemico degno di nota si verificò nel luglio 1978 in un albergo sul Lago di Garda, ove furono riscontrati in un gruppo di turisti danesi, 3 casi certi più 7 probabili.
Nel 1979 in un albergo di Lido di Savio (RA) si verificarono tra giugno e settembre 23 casi (con 2 decessi) in turisti italiani, nella medesima località nel 1981 si verificarono 18 nuovi casi e nel 1982 altri 5; tali situazioni, ripetute nel tempo, spinsero le autorità sanitarie ad attivare un programma di sorveglianza territoriale.
La prima grande epidemia in Italia però, causata da una torre di raffreddamento si è verificata nell’agosto del 1995 a Sestri Ponente (GE) con 34 casi confermati. In quella occasione i casi di malattia vennero individuati in un raggio di 3 km.
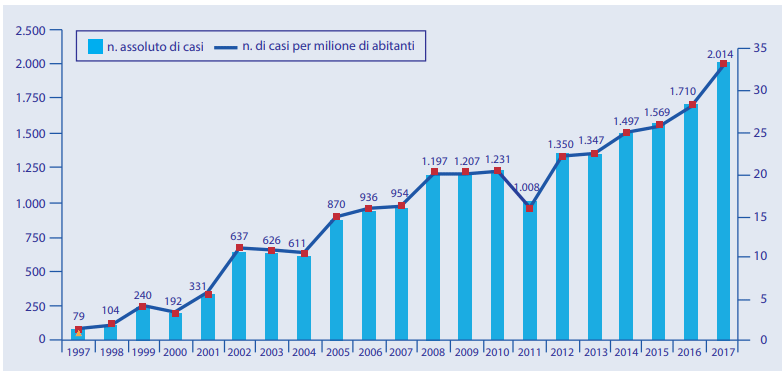
Numero di casi e incidenza in Italia
Dei 2014 casi notificati, 239 casi (11,9%) avevano pernottato almeno una notte in luoghi diversi dall’abitazione abituale (alberghi, campeggi, navi, abitazioni private), 124 (6,2%) erano stati ricoverati in ospedale, 60 casi (3%) erano residenti in case di riposo per anziani o in residenze sanitarie assistenziali o strutture di riabilitazione, 11 casi (0,5%) avevano altri fattori di rischio (carceri, comunità chiuse). Inoltre, 24 casi classificati come comunitari hanno riportato di aver frequentato piscine e 20 di aver ricevuto cure odontoiatriche. Il 50,3% dei pazienti affetti da legionellosi presentava altre patologie concomitanti, prevalentemente di tipo cronico-degenerativo (diabete, ipertensione, broncopatia cronico-ostruttiva, 77,4%), neoplastico (15,5%), infettivo (2,4%), trapianti (1,1%) e altre patologie (1,8%).
Come si sviluppa la malattia Legionellosi
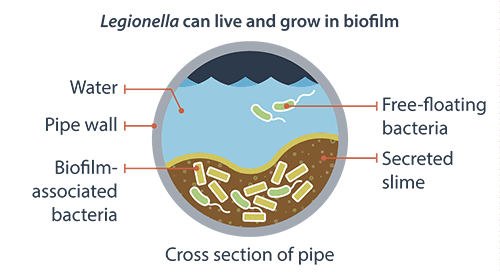
La malattia è normalmente causata dal batterio Legionella, del quale sono state identificate 61 specie diverse e 71 sierogruppi. Le legionelle sono normalmente presenti negli ambienti acquatici artificiali e naturali: acque sorgive, termali, fiumi, laghi, ecc. Da questi ambienti esse raggiungono condotte cittadine, impianti idrici, serbatoi, fontane, piscine, ecc. che normalmente agiscono come amplificatori e disseminatori del microrganismo, creando una potenziale situazione di rischio per la salute umana.
“Legionellosi” è la definizione di tutte le forme morbose causate da batteri Gram-negativi, aerobi e asporigeni del genere Legionella. Essa si può manifestare sia in forma di polmonite con tasso di mortalità variabile tra 10-15%, sia in forma febbrile extra polmonare o in forma subclinica. La specie più frequentemente coinvolta in casi umani è Legionella pneumophila, in particolare Legionella pneumophila sierogruppo 1, responsabile dell’epidemia di Filadelfia, è causa del 95% delle infezioni in Europa e dell’85% nel mondo.
Non è nota la dose infettante (ovvero la quantità minima di batteri necessaria a sviluppare una infezione), anche se si ritiene che il batterio debba superare le 1000 ufc/l.
Non è mai stato osservato contagio interumano e non sono mai stati osservati casi dovuti a ingestione di acqua contaminata, mentre sono stati segnalati casi di legionellosi legati a contaminazioni accidentali di ferite.
Legionellosi o febbre di Pontiac?
La legionellosi può manifestarsi in due forme distinte:
- Malattia del legionario, con periodo di incubazione variabile da 2 a 10 giorni, si manifesta a livello polmonare con o senza manifestazioni extrapolmonari.
Nei casi più gravi insorge bruscamente con febbre alta, dolore toracico, dispnea, tosse, unitamente ad altri sintomi quali malessere, osteoartralgie, talvolta possono essere presenti sintomi gastrointestinali, neurologici o cardiaci.
La polmonite da legionella non ha caratteristiche cliniche che permettano di distinguerla da altre forme atipiche o batteriche di polmonite, come tale va sempre sospettata sul piano clinico tra le infezioni polmonari comunitarie o nosocomiali e, per questo motivo, l’indagine di laboratorio è sempre un complemento indispensabile.
- La febbre di Pontiac, con periodo di incubazione di 24-48 ore, si manifesta in forma acuta simil-influenzale senza interessamento polmonare e di norma si risolve in 2-5 giorni.
I sintomi portano facilmente a considerare la malattia alla stregua di una semplice influenza, in quanto si presentano malessere, mialgie e cefalea seguiti da febbre, a volte con tosse e infiammazione dell’orofaringe; possono essere presenti diarrea, nausea e lievi sintomi neurologici quali vertigini o fotofobia.
La Febbre di Pontiac deve il proprio nome ad una epidemia di febbre acuta verificatesi nell’omonima località del Michigan (USA) nel 1968.
Per entrambe le forme descritte, l’infezione avviene per via respiratoria, inalando o respirando droplets (1-5 µm), che possono formarsi per spruzzo, gorgogliamento, nebulizzazione o impatto con superfici solide. Più sono piccole tali goccioline più sono pericolose in quanto possono penetrare più facilmente nelle basse vie respiratorie; il batterio non è trasportato dal vapore anche se l’acqua è contaminata poiché le dimensioni delle gocce d’acqua che costituiscono il vapore sono modeste e tali da non essere un efficace veicolo per il batterio.
Condizioni ottimali per lo sviluppo
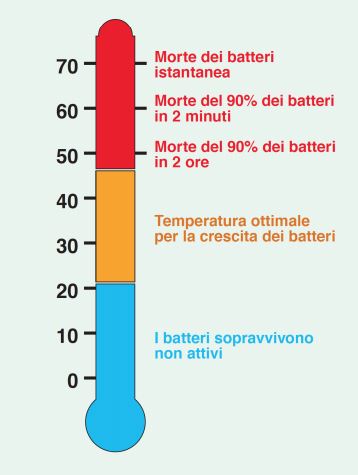 Nell’acqua, favoriscono lo sviluppo della legionella:
Nell’acqua, favoriscono lo sviluppo della legionella:
- Temperatura tra i 25 °C e i 42 °C (ottimale);
- pH tra 5,5-8,1;
- presenza di ferro (stimolatore del metabolismo);
- presenza di altri microrganismi che possono fornire protezione e biofilm.
Negli impianti costituisce fonte di rischio:
- ostruzione, ristagno, usura o corrosione che favoriscono la formazione di biofilm;
- formazione di incrostazioni (calcare) e depositi (fanghi o biofilm) che offrono protezione dai disinfettanti;
- impianto esteso e/o con rami morti o tubazioni con portata scarsa (es. stanze non occupate, tempi di inattività di apparecchiature dentistiche, ecc,);
- presenza di serbatoi di accumulo d’acqua e sistemi di ricircolo;
- vibrazioni o cambiamenti di pressione nel sistema idrico (es. interventi di ristrutturazione);
- superfici che favoriscono l’adesione (silicone, teflon, caucciù) o che rilasciano sostanze organiche (plastiche);
- alimentazione d’acqua discontinua o qualità dell’acqua fortemente variabile.
Fattori di rischio
Fattori predisponenti la malattia sono l’età avanzata, il fumo di sigaretta, la presenza di malattie croniche, l’immunodeficienza.
La possibilità di contrarre la malattia è prevalentemente correlata alle condizioni del soggetto esposto e all’intensità dell’esposizione, rappresentata dalla quantità di batteri e dal tempo di esposizione; ulteriormente importante è la carica infettante e la virulenza dei singoli ceppi del batterio che, agendo sull’organismo ospite, determinano la malattia.
La suscettibilità individuale è determinata dai seguenti specifici fattori di rischio, tra cui alcune patologie, di seguito individuate:
 Tra le persone a rischio, è comunque necessario considerare anche quelle che, per ragioni professionali, possono essere maggiormente esposte al rischio di infezione, tra queste possiamo annoverare:
Tra le persone a rischio, è comunque necessario considerare anche quelle che, per ragioni professionali, possono essere maggiormente esposte al rischio di infezione, tra queste possiamo annoverare:
- addetti alla manutenzione degli impianti idrici e aeraulici
- operatori del settore odontoiatrico e sanitario
- vigili del fuoco e operatori del soccorso
- lavoratori di particolari settori ( automobilistico, trivellazione e movimentazione terra, marmo, depurazione operatori addetti alla pulizia delle strade a pressione, addetti alla pulizia negli autolavaggi e addetti alla pulizia di turbine, giardinaggio)
A tutela di tali lavoratori il D.Lgs. 81/08 e ss.mm.ii. titolo X impone una valutazione del rischio a seguito del quale dovranno essere messe in atto misure di prevenzione e protezione dei lavoratori di natura sia collettiva che individuale, al fine di creare un ambiente di lavoro sicuro.
Misure di prevenzione e controllo
Le misure di prevenzione delle infezioni da legionella si basano essenzialmente:
- sulla corretta progettazione e realizzazione degli impianti dedicati al riscaldamento, raffreddamento e nebulizzazione dell’acqua (condensatori evaporativi e torri di raffreddamento, impianti idro-termo-sanitari, impianti di condizionamento, piscine, impianti termali, ecc.);
- sull’adozione di misure preventive (manutenzione e disinfezione) atte a contrastare la diffusione e soprattutto la moltiplicazione di legionella negli impianti a rischio;
- su metodi per prevenire la colonizzazione dell’impianto (evitare i “punti ciechi” e i ristagni di acqua, provvedere alla periodica pulizia degli impianti, ecc.);
- su metodi per prevenire la moltiplicazione batterica (controllo della temperatura dell’impianto, trattamenti biocidi contro alghe, protozoi e batteri, ecc.)
Come si debella la Legionella?
I mezzi di disinfestazione della legionella sono di due tipi. I mezzi di natura fisica:
- SHOCK TERMICO
- TRATTAMENTO TERMICO
- LAMPADE A RAGGI ULTRAVIOLETTI
- FILTRAZIONE
oppure i mezzi di natura chimica:
- IPERCLORAZIONE SHOCK
- IPERCLORAZIONE CONTINUA
- IONI METALLICI
- BIOSSIDO DI CLORO
- OZONO
Misure di controllo per strutture ad uso collettivo (caserme, sedi associative, foresterie, ecc.)
- Temperatura dell’acqua fredda non superiore o uguale a 20 °C;
- Ispezionare regolarmente l’interno dei serbatoi di acqua fredda, a seguito di lavori di manutenzione (o comunque almeno una volta all’anno) disinfettare il serbatoio stesso con 50 ppm di cloro residuo libero per un’ora;
- Svuotare, disincrostare e disinfettare i serbatoi di accumulo dell’acqua calda (compresi i boiler) almeno due volte all’anno e ripristinare il funzionamento dopo accurato lavaggio interno;
- Disinfettare il circuito dell’acqua calda con cloro ad elevata concentrazione (cloro residuo pari a 50 ppm per un’ora o 20 ppm per due ore);
- Controllare mensilmente i serbatoi dell’acqua e le tubature visibili, accertandosi circa la presenza e corretta collocazione delle coperture;
- Qualora a seguito di ispezione si riscontri la crescita di alghe, protozoi e altri batteri che possono costituire nutrimento per la legionella, utilizzare appropriati trattamenti biocidi;
- Accertarsi che eventuali modifiche apportate all’impianto, oppure nuove installazioni, non creino bracci morti o tubature con assenza di flusso dell’acqua o flusso intermittente. Ogni qualvolta si proceda a operazioni di bonifica, occorre accertarsi che subiscano il trattamento di bonifica anche i bracci morti costituiti dalle tubazioni di spurgo o prelievo, le valvole di sovrappressione e i rubinetti.
- Nelle foresterie o nelle camerate, prima che i bagni vengano utilizzati è necessario far scorrere l’acqua dai rubinetti e dalle docce (sia calda che fredda) per alcuni minuti;
- Qualora gli ambienti di cui sopra siano riutilizzati dopo lungo tempo, procedere preventivamente a pulizia completa della rubinetteria e dei serbatoi, successivamente far defluire l’acqua calda per almeno 10 minuti;
- Mantenere docce, diffusori e rubinetti ben puliti e privi di incrostazioni;
- Tenere un registro di autocontrollo (con annesso manuale) delle verifiche effettuate.
Esempio di registro autocontrollo (Federalberghi Riccione)
Approfondimenti
INAIL – Il rischio di esposizione a Legionella spp. in ambienti di vita e di lavoro
WHO – Legionella and the prevention of legionellosis
Ministero della Salute – Linee guida per la prevenzione ed il controllo della legionellosi
Il primo portale italiano interamente dedicato allo studio del batterio Legionella